

Fernando Trench de Oliveira Komatsu1; Stephan Noletto1; Gilvan Amorim Oliveira1; Luis Eduardo Ribeiro1; Maria Claudia Komatsu1; Fernando Moro1; Tadeu Cvintal1
DOI: 10.1590/S0004-27492004000400021
RESUMO
Descrever o caso de paciente portador de distrofia de Fuchs submetido a ceratoplastia endotelial lamelar profunda. O procedimento cirúrgico foi realizado no olho direito em um caso de distrofia de Fuchs com falência endotelial. Realizou-se incisão límbica superior, o estroma corneano foi delaminado e um disco lamelar de 8,5 mm com 0,150 mm de espessura, contendo estroma, membrana de Descemet e endotélio, foi transplantado sem sutura corneana. Foram avaliados: acuidade visual sem e com correção, biomicroscopia, topografia, paquimetria ultra-sônica e densidade endotelial. A paciente apresentava na avaliação pré-operatória acuidade visual com correção de 20/100 (+4,00 DE -3,25 DC x 60º), astigmatismo de 6,6 dioptrias (37,5 a 12º x 44,1 a 102º), espessura paquimétrica de 0,625 mm e contagem endotelial de 720 cel/mm². Após três meses da cirurgia, apresentava-se com acuidade visual com correção de 20/30 (-1,25 DE -0,50 DC x 45º), astigmatismo regular de 1,0 dioptria (37,2 a 75º x 38,2 a 165º), espessura paquimétrica de 0,503 mm e contagem endotelial de 2447 cel/mm². Observaram-se como complicações: corte inadvertido da íris, má coaptação de bordas, dobras do disco doador e nébula na interface. Os resultados preliminares sugerem que a ceratoplastia endotelial lamelar posterior é uma alternativa para o tratamento cirúrgico da distrofia de Fuchs com falência endotelial. Seguimento mais prolongado e maior número de casos são necessários para melhor entendimento e caracterização desta técnica e de suas repercussões.
Descritores: Transplante de córnea; Distrofia endotelial de Fuchs; Relato de caso; Adulto; Feminino
ABSTRACT
To report a case of deep lamellar endothelial keratoplasty (DLEK) technique applied to a patient with Fuchs' dystrophy. The surgical procedure was performed on the right eye for a case of Fuchs' dystrophy with endothelial failure. Through a 9 mm self-sealing scleral tunnel incision, a stromal pocket was dissected at 0.35 mm depth. A 8.5 mm lamellar donor disc with 0.150 mm thickness, containing posterior stroma, Descemet's membrane and endothelium, was transplanted without corneal suture. Best spectacle-corrected visual acuity, biomicroscopy, topography, ultrasound pachymetry and endothelial cell density were evaluated. Before surgery, the patient presented best spectacle-corrected visual acuity of 20/100 (+4.00 -3.25 x 60º), astigmatism of 6.60 D (37.5 a 12º x 44.1 a 102º), ultrasound pachy-metry of 0.625 mm and endothelial cell density of 720 cel/mm². Three months after surgery, best spectacle-corrected visual acuity was 20/30 (-1.25 -0.50 x 45º), astigmatism was 1.00 D (37.2 a 75º x 38.2 a 165º); ultrasound pachymetry showed 0.503 mm and endothelial cell density showed 2447 cel/mm². Complications: intraoperative iris cut, disc edge dislocation, wrinkled disc and interface nebula. The preliminary results suggested that deep lamellar endothelial keratoplasty is an alternative to surgical treatment of Fuchs' dystrophy with endothelial failure. A greater number of cases and longer follow-up are necessary to better understand this keratoplasty technique and its outcome.
Keywords: Corneal transplantation; Fuchs' endothelial dystrophy; Case report; Adult; Female
INTRODUÇÃO
A indicação de transplante penetrante por disfunção endotelial (distrofia de Fuchs e a ceratopatia bolhosa) varia na literatura, correspondendo a 26,4%(1), e a 11,6% dos 249 casos estudados na Santa Casa de São Paulo no período de 1991 a 1995(2). Tradicionalmente, o tratamento desta disfunção requer a troca de toda espessura corneana (transplante penetrante), cujas complicações já são bem conhecidas e são relacionadas principalmente às suturas(3-4).
Outras alternativas de tratamento têm sido desenvolvidas nos últimos 25 anos, como implante de células endoteliais(5-6), transplante endotelial via lamela anterior(7) ou via incisão límbica(8-10). Na ceratoplastia endotelial lamelar posterior (CELP), na qual um disco lamelar de estroma fino, membrana de Descemet e endotélio são transplantados sem sutura corneana, espera-se a manutenção da ceratometria do próprio paciente(11) e a ocorrência de menos complicações relacionadas ao astigmatismo, às suturas, às infecções e à cicatrização(12-13).
A ausência de relatos de ceratoplastia endotelial lamelar posterior (CELP) na literatura brasileira motivou a publicação dos resultados preliminares do primeiro caso realizado no Brasil em distrofia de Fuchs.
RELATO DE CASO
Paciente de 67 anos, do sexo feminino, foi submetida a ceratoplastia endotelial lamelar posterior no olho direito (OD) após ter assinado o termo de consentimento livre e esclarecido, elaborado com aprovação das Comissões Científica e Ética do Instituto de Oftalmologia Dr. Tadeu Cvintal e pelo "Endothelial Keratoplasty Group" (EKG), que é o órgão responsável pelo estudo multicêntrico internacional, sediado em Oregon, EUA.
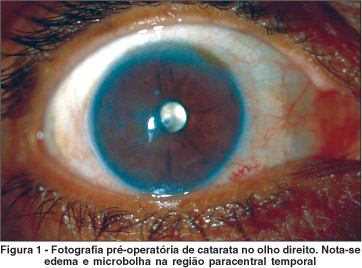
A paciente se queixava de baixa acuidade visual há três anos e irritação ocular esporádica. Apresentava diagnóstico prévio de distrofia de Fuchs (Figura 1) e fora submetida a fa-coemulsificação no OD há dois meses. Ao exame apresentava acuidade visual (AV) sem correção óptica de 20/200 em ambos os olhos (AO) e corrigida de 20/100 parcial (+4,00 DE —3,25 DC x 60º) no OD e 20/200 (+1,50 DE - 6,00 DC x 4º.) no olho esquerdo (OE). A pressão intra-ocular medida com tonômetro de aplanação era de 15 mmHg em AO. À lâmpada de fenda apresentava no OD: edema estromal difuso de córnea (++/4), microbolhas no setor temporal, "guttata" de ++/4 e pseudofacia. No OE havia edema estromal difuso de córnea (+/4), cicatriz estromal paracentral temporal profunda de 2x2 mm, vasos superficiais na região nasal inferior, córnea "guttata" moderada (++/4) e catarata nuclear (++/4). Fundo de olho sem alterações em AO.
Os exames pré-operatórios de CELP do olho direito mostraram: espessura corneana medida por ultra-som de 625 micra; contagem endotelial de 720 cel/mm2, com áreas de "guttata" importantes no setor centro-temporal e poder dióptrico da córnea medida por Orbscan (Figura 2) de 46,3 dioptrias (D), topografia irregular com artefatos, astigmatismo irregular de 6,6 dioptrias (37,5 a 12º x 44,1 a 102º) e paquimetria de 657 micra.
A córnea doadora era de olho fresco e a contagem média (três medidas) de células endoteliais era de 2808 cel/mm2.
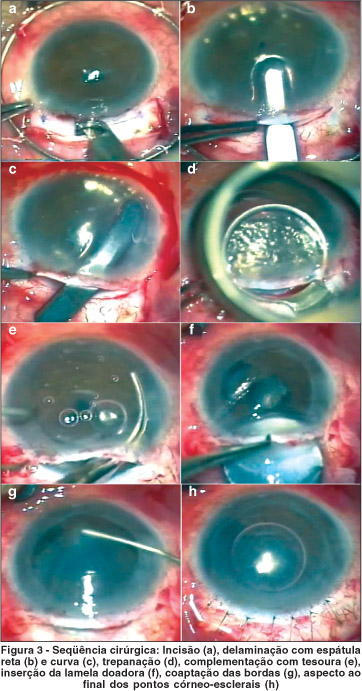
Os principais passos do procedimento cirúrgico adotado (Figura 3), desenvolvido e modificado(10-11), estão descritos abaixo:
Preparação do leito receptor
Com a paciente em decúbito dorsal horizontal, sob anestesia geral e campos estéreis posicionados, foi realizada uma incisão de 9 mm de extensão, 350 micra de profundidade com diamante milimetrado (Meycon RK 1351 DK), a 1 milímetro do limbo superior. Em seguida confeccionou-se uma paracentese às 9 horas e pressurizou-se a câmara anterior com ar. Delaminou-se o estroma corneano profundamente em toda sua extensão, limbo a limbo, exceto às 9 horas próximo à paracentese. Inicialmente, foi utilizada lâmina crescente (Alcon, Brasil) e depois espátulas especiais de delaminação reta e curva (espátulas de Ousley, Baush and Lomb, St. Louis, Mo, USA). Através da incisão principal introduziu-se trépano de 7,0 mm (trépano de Terry, Baush and Lomb, St. Louis, Mo, USA) e injetou-se substância viscoelástica (hidroxipropilmetilcelulose a 20 mg/ml) pela paracentese antes de se iniciar a trepanação. A complementação da trepanação foi realizada com tesoura curva especial direita e esquerda e o disco foi retirado do leito receptor. Houve corte inadvertido da íris das 3 às 5 horas, ao se completar a trepanação neste setor. Foi necessário pupiloplastia com prolene 10-0.
Preparação do disco doador
A lamela doadora foi obtida colocando-se o olho fresco em um suporte. Repetiram-se os mesmos passos da preparação do leito receptor até o final da dissecção. Confeccionou-se, com lâmina 15 e tesoura, um botão córneo-escleral que foi colocado com endotélio para cima em um suporte Brightbill Teflon (Storzâ). Obteve-se o disco doador de aproximadamente 0,150 mm, trepanando-se o botão com 8,5 mm diâmetro sem descentração.
Inserção do disco doador
Removeu-se toda substância viscoelástica da câmara anterior através de irrigação e aspiração automatizada. O disco doador foi posto sobre uma espátula de inserção com o endotélio para baixo protegido por substância viscoelástica (hidroxipropilmetilcelulose a 20 mg/ml). A câmara anterior foi preenchida com ar e solução fisiológica balanceada (BSSâ Alcon, Brasil). O tecido doador foi inserido pela incisão principal, elevado anteriormente contra o estroma receptor, reposicionado com cistítomo e estabilizado com injeção de ar na câmara anterior com aproximadamente 75% do tamanho da lamela doadora. Em seguida, suturou-se, com nylon 10-0, a incisão córneo-escleral principal e conjuntiva com 7 e 2 pontos, respectivamente. Finalizou-se a cirurgia com injeção de 0,2 ml de dexametasona a 4% e 0,2 ml de garamicina a 20% subconjuntival inferior.
Após a cirurgia, a paciente recebeu por via oral metilprednisona 20 mg/dia e cefalexina 500 mg 4x/dia por 5 dias e por via tópica, colírio de Polimixina B-neomicina 5% - dexametasona 1% 6x/dia e pomada oftalmológica Epitezanâ 4x/dia.
RESULTADO
No 1º dia após a cirurgia observou-se ausência de edema de córnea, presença de nébula na interface, dobras no setor nasal do disco doador, com má coaptação de bordas, provável material viscoelástico na interface e reação de câmara anterior de 2+/4. Optou-se por re-intervenção cirúrgica. Foi planejada a remoção da substância viscoelástica e re-coaptação das bordas três dias após a cirurgia.
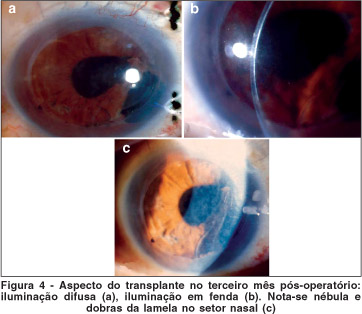
A paciente apresentava uma semana após a ceratoplastia: epitélio irregular, nébula na interface, dobras no disco no setor nasal, sem material na interface e bordas bem capitadas, reação de câmara anterior de 2+/4 e ausência de edema de córnea. Um mês após, apresentava permanência da discreta nébula na interface, dobras no disco e ausência de reação de câmara anterior e no período pós-operatório de três meses (Figura 4), diminuição da nébula, permanência das dobras, embora mais discretas, além de uma acuidade visual de 20/30 com correção óptica (-1,25 DE -0,50 DC x 45º) para longe e J1 para perto com adição de + 3,00 dioptrias. Os dados dos resultados dos exames pós-operatórios (refrações, medidas das acuidades visuais, das espessuras corneanas por ultra-som e das contagens endoteliais) estão apresentados na tabela 1. O orbscan do 3º mês pós-operatório (Figura 5) mostra poder dióptrico da córnea de 38,8 D, topografia plana, astigmatismo regular de 1,0 dioptria (37,2 a 75º x 47,2 a 165º), "Best Fit Sphere" (BFS) de 39,4 D.
DISCUSSÃO
A ceratoplastia endotelial lamelar profunda é um procedimento cujo aprendizado é lento e requer treinamento prévio intenso, uma vez que o risco de perda endotelial é alto(14-15). A principal dificuldade intra-operatória encontrada foi a inserção da lamela doadora; foram necessárias algumas tentativas antes de se obter êxito. Outras complicações intra-operatórias também foram descritas, como implante do disco invertido(10), aumento de pressão intra-ocular, microperfuração corneana e perda vítrea(13, 16). Relatamos neste caso um corte inadvertido da íris das 3 às 5 horas ao se completar a lamela com tesoura. Foi necessário pupiloplastia com prolene 10-0.
Outra preocupação importante é a verificação da coaptação das bordas e ausência de substância viscoelástica na interface (Mark Terry e Pat Paglen, comunicação pessoal, ASCRS, 2002). No primeiro dia pós-operatório, observou-se que a borda nasal da lamela não estava bem coaptada e havia resto de substância viscoelástica na interface, causando-lhe algumas dobras. Esta complicação foi resolvida parcialmente com uma re-intervenção cirúrgica. Fez-se paracentese nasal, a substância viscoelástica foi aspirada, a interface, irrigada e a borda, reposicionada. Mesmo após esta re-intervenção, observaram-se ainda algumas dobras remanescentes e optou-se por conduta expectante.
A estabilidade da lamela doadora se dá por alguns fatores: fatores de adesão estromal, bomba endotelial, formando um gradiente; presença de fibrina nas bordas e formação de tecido cicatricial tardiamente(16-19). A diferença do disco receptor e doador também é outro fator importante que garante um apoio em toda a volta da lamela doadora (Mark Terry, comunicação pessoal, ASCRS, 2002). Nesta cirurgia, apesar da trepanação receptora ter sido de 7 mm, verificou-se ser de 8 mm no final. Acredita-se que a pressurização da câmara anterior com substância viscoelástica antes da trepanação tenha provocado um abaulamento da lamela receptora formando um "domus", que foi responsável pelo diâmetro final maior. A trepanação da lamela doadora foi via endotelial com trépano de 8,5 mm, tendo-se assim uma diferença de 0,5 mm entre doador e receptor.
No seguimento da paciente foi observada uma nébula na interface, causada pela delaminação estromal. O uso de colírios de corticoesteróide diminui estas opacidades, podendo levar até um ano para melhora significativa (Guerrit Melles, 2003, comunicação pessoal). No entanto, obteve-se diminuição progressiva da nébula em três meses, o que foi verificado pelo aspecto clínico e pela melhora da acuidade visual. Terry et al. relataram em 2003, falta de correlação entre AV e intensidade da nébula na interface(13). Acreditam que a irregularidade da superfície posterior, causando aberrações, seja um fator importante a ser considerado.
Estudos relataram em 2000 que a paquimetria média mostrava espessura de 0,49 mm (± 0,09 mm) em sete casos e boa densidade endotelial (2520 cel/mm2, ± 340 cel/mm2) após um ano de cirurgia(16). Neste seguimento, embora breve, notou-se que a espessura paquimétrica ultra-sônica manteve-se em torno de 0,482 mm. Não consideramos a paquimetria medida pelo orbscan, devido ao seu método de obtenção ser por varredura óptica.
Em relação à contagem endotelial, houve uma discrepância de valores. Embora a contagem endotelial média do doador tenha sido de 2808 cel/mm2, verificou-se uma contagem média de 3045 cel/mm2, uma semana após a cirurgia. A menor densidade verificada no doador pode ser justificada pela dificuldade do exame em olho fresco, com edema após 24 horas de câmara úmida e pelo número de três medidas para obtenção da média. Levando-se em conta a contagem endotelial de uma semana, houve uma perda endotelial de 3,94 % no primeiro mês e de aproximadamente 16% do primeiro para o terceiro mês. Mesmo assim, a contagem endotelial foi de 2447 cel/mm2 três meses após a cirurgia. O desenvolvimento da curva de aprendizado torna-se, portanto, crítico para que o trauma intra-operatório seja mínimo e haja a menor perda endotelial possível.
Os bons resultados descritos na literatura também puderam ser observados neste caso(12, 15-16, 20). A AV com correção no terceiro mês pós-operatório de 20/30 (-1,25 DE -0,50 DC x 45º) para longe, J1 para perto com adição de + 3,00 dioptrias e astigmatismo regular de 1,0 dioptria (37,2 a 75º x 38,2 a 165º) conferem com os resultados já descritos(20), que obtiveram 20/40 em seus dois primeiros casos com seis meses de cirurgia com +0,50DE -1,00 DC x 130º em um paciente e + 1,25 DE -2,00 DC x 85º no outro e astigmatismo de 1,0 e 2,0 dioptrias, respectivamente. Em abril de 2002, estes mesmos autores relataram que 7 de 20 (35%) de seus pacientes chegaram a 20/40 em seis meses e 57% chegaram a 20/40 ou mais com um ano de seguimento(12). Melles et al(16) descreveram que 4 de 6 (67%) pacientes chegaram a 20/40 com correção e astigmatismo médio de 1,54 dioptria (± 0,81) entre 6 meses a 1 ano de seguimento.
CONCLUSÃO
A ceratoplastia como tratamento das disfunções endoteliais tem evoluído muito nos últimos anos. Os resultados preliminares da ceratoplastia lamelar endotelial posterior têm se mostrados muito encorajadores. Novas tecnologias têm sido desenvolvidas como incisões de 5 mm(21) e uso de Femtosecond laser (Intralaseâ) para obtenção de uma lamela mais regular(13). No entanto, ainda há questões a serem respondidas como qualidade da interface, aberrações induzidas pela irregularidade da superfície posterior e sobrevivência do transplante em longo prazo. Outra questão importante é referente à incidência de rejeição, que ocorre em 16% dos casos (Terry, MA, comunicação pessoal - ASCRS - 2002) e necessita de um seguimento mais prolongado para ser melhor caracterizada.
AGRADECIMENTO
Ao Dr. Milton Ruiz Alves, Professor Livre Docente pela Faculdade de Medicina USP, pela revisão deste artigo.
REFERÊNCIAS
1. Fabris C, Corrêa ZMS, Marcon AS; Castro TN, Marcon IM, Pawlowski C. Estudo retrospectivo dos transplantes penetrantes de córnea da Santa Casa de Porto Alegre. Arq Bras Oftalmol. 2001;64(5):449-53
2. Dantas MCN, Dantas PEC, Holzchuh N, Lui Neto A, Giovedi Filho R, Giovedi M, Almeida GV. Indicações de transplante penetrante de córnea. 1991-1995. Arq Bras Oftalmol. 1998;61(1):26-33.
3. vanRooij J, Christo G, Geerards A. Long term follow-up and suture related complications after penetrating keratoplasty with nylon sutures. Invest Ophthalmol Vis Sci. 1998;40:Suppl:633.
4. Confino J, Brown ST. Bacterial endophthalmitis associated with exposed monofilament sutures following corneal transplantation. Am J Ophthalmol. 1985;99(2):111-3.
5. McCulley JP, Maurice DM, Schwartz BD. Corneal endothelial transplantation. Ophthalmology. 1980;87(3):194-201.
6. Mohay J, Lange TM, Soltau JB, Wood TO, McLaughlin BJ. Transplantation of corneal endothelial cells using a cell carrier device. Cornea. 1994;13(2):173-82.
7. Barraquer J, Rutlan J. The technique for penetrating keratoplasty. In: Barraquer J, Rutlan J. editores. Microsurgery of the cornea: an atlas and textbook. Barcelona: Ediciones Scriba; 1984. p.289-94.
8. Ko W, Freuh B, Shield C, Costello M, Feldman S. Experimental posterior lamellar transplantation of the rabbit cornea. Invest Ophthalmol Vis Sci. 1993; 34Suppl:1102.
9. Melles G, Rietveld F, Pels E, Beekhuis W, Binder P. Transplantation of Descemet's membrane carrying viable endothelium through a small scleral incision. Invest Ophthalmol Vis Sci. 1998;39Suppl:S76.
10. Melles GR, Eggink FA, Lander F, Pels E, Rietveld FJ, Beekhuis WH, Binder PS. A surgical technique for posterior lamellar keratoplasty. Cornea. 1998;17 (6):618-26.
11. Terry MA, Ousley PJ. Endothelial replacement without surface corneal incisions or sutures: topography of the deep lamellar endothelial keratoplasty procedure. Córnea. 2001;20(1):14-8.
12. Terry MA, Ousley PJ. Corneal endothelial transplantation: Advances in the surgical management of endothelial dysfunction. Contemporary Ophthalmology. 2002;1(26):1-6.
13. Terry MA, Ousley PJ. Replacing the endothelium without corneal surface incisions or sutures: the first United States clinical series using the deep lamellar endothelial keratoplasty procedure. Ophthalmology. 2003;110(4):755-64.
14. Komatsu FTO. Ceratoplastia endothelial lamellar posterior (CELP). Rev Sinopse. No prelo 2003.
15. Terry MA, Ousley PJ. Deep lamellar endothelial keratoplasty in the first United States patients: early clinical results. Cornea. 2001;20(3):239-43
16. Melles GR, Lander F, van Dooren BT, Pels E, Beekhuis WH. Preliminary clinical results of posterior lamellar keratoplasty through a sclerocorneal pocket incision. Ophthalmology. 2000;107(10):1850-6.
17. Melles GR, Binder PS. A comparison of wound healing in sutured and unsutured corneal wounds. Arch Ophthalmol. 1990;108(10):1460-9.
18. Melles GR, Binder PS, Beekhuis WH, Wijdh RH, Moore MN, Anderson JA, SundarRaj N. Scar tissue orientation in unsutured and sutured corneal wound healing. Br J Ophthalmol. 1995;79(8):760-5.
19. Melles GR, Binder PS, Anderson JA. Variation in healing throughout the depth of long term, unsutured, corneal wounds in human autopsy specimens and monkeys. Arch Ophthalmol. 1994;112(1):100-9.
20. Terry MA. The evolution of lamellar grafting techniques over twenty-five years. Cornea. 2000;19(5):611-6.
21. Melles GR, Lander F, Nieuwendaal C. Sutureless, posterior lamellar keratoplasty: a case report of a modified technique. Cornea. 2002;21(3):325-7.
Endereço para correspondência
Fernando Trench de Oliveira Komatsu
R. Luiz Razera, 430
Piracicaba (SP) CEP 13417-530
E-mail: [email protected]
Recebido para publicação em 25.04.2003
Versão revisada recebida em 29.09.2003
Aprovação em 20.01.2004
Trabalho realizado no Departamento de Córnea do Instituto de Oftalmologia Dr. Tadeu Cvintal