

Cristina Moreira Salera1; Edgar Emiliano Duarte Servian1; Márcia Reis Guimarães1; Raul Damásio Castro3; Ricardo Queiroz Guimarães1
DOI: 10.1590/S0004-27492003000700016
RESUMO
OBJETIVOS: Avaliar a eficácia, a previsibilidade e a segurança do implante da lente fácica de câmara posterior para a correção da hipermetropia. MÉTODOS: Analisamos, retrospectivamente, os prontuários de 16 pacientes (31 olhos) submetidos à implantação de lente fácica de câmara posterior para correção da hipermetropia. RESULTADOS: O equivalente esférico médio pré-operatório na refração dinâmica era +5,39 D (variando de +1,25 a +10,50 D) e na refração estática era +6,44 D (variando de +3,25 a +10,75 D). O equivalente esférico médio da refração dinâmica do último exame pós-operatório era de -0,45 D (variando de -2,75 a +1,25 D). Observa-se que em três olhos (9,7%) ocorreu perda de uma linha de visão e 19 olhos (61,3%) mantiveram a mesma acuidade visual pré-operatória com correção. Em seis olhos (19,3%) houve ganho de uma linha de visão e em três olhos (9,7%) ocorreu ganho de duas linhas de visão. Quanto às complicações, em 13 (41,9%) olhos foi observada a presença de depósito de pigmentos finos sobre a lente e três pacientes (18,7%) queixaram-se de "glare". CONCLUSÃO: O implante de lente fácica de câmara posterior para correção de hipermetropia moderada e elevada se mostrou método eficaz, previsível e seguro. É necessário acompanhamento pós-operatório mais prolongado para melhor avaliação da estabilidade e do surgimento de complicações tardias.
Descritores: Implante de lente intra-ocular; Afacia; Hiperopia; Refração ocular
ABSTRACT
PURPOSE: To examine the efficacy, predictability and safety of posterior chamber phakic intra-ocular lens implantation in patients with hyperopia. METHODS: The authors analyzed retrospectively 16 patients (31 eyes) submitted to the implantation of a posterior chamber phakic lens for the correction of hyperopia. RESULTS: The mean preoperative spherical equivalent manifest refraction was +5.39D (ranging from +1.25 to +10.50D) and cycloplegia refraction was +6.44D (ranging from +3.25 to +10.75D). The mean postoperative spherical equivalent at the last visit was -0.44D (ranging from -2.75 to +1.25D). On comparing the preoperative and postoperative corrected visual acuity the results showed that three eyes (9.7%) lost one line of visual acuity, 19 eyes (61.3%) kept the same preoperative corrected visual acuity. Six eyes (19.3%) gained one line of visual acuity and three eyes (9.7%) gained two lines. Regarding complications, in 13 eyes (41.9%) a mild amount of pigment deposition on the phakic IOL anterior surface was observed and three patients (18.7%) had complaints of glare. CONCLUSION: Posterior phakic lens is an effective, predictable and safe method for the correction of mild to severe hyperopia. Visual acuity improvement was significant and a longer follow-up will help to better address long-term stability of the results and the incidence of complications.
Keywords: Lens implantation, intraocular; Aphakia; Hyperopia; Refraction, ocular
INTRODUÇÃO
As soluções em cirurgia refrativa para correção da hipermetropia envolvem duas principais estruturas anatômicas: a córnea e o cristalino(1). Em função das limitações da correção corneana pelo "excimer laser" no tratamento de altas ametropias, observamos nos últimos anos, um crescente interesse no implante de lentes intra-oculares em olhos fácicos(1-4).
A lente de contato implantável (ICL) TM (Staar Surgical AG) é uma lente intra-ocular fácica de câmara posterior que deve ser posicionada entre a superfície posterior da íris e a superfície anterior do cristalino(3) (figura 1). Esta lente é fabricada com um polímero de colágeno (Collamer) que apresenta muitas características favoráveis como: alta permeabilidade ao oxigênio e nutrientes, biocompatibilidade, flexibilidade e alto índice de refração (1,45)(4-6).
As vantagens deste tipo de procedimento incluem a sua reversibilidade e a preservação da acomodação(1,3,7-8). Como complicações potenciais deste procedimento podemos esperar encontrar: glaucoma por bloqueio pupilar, glaucoma maligno, glaucoma secundário à neovascularização do ângulo, depósito de pigmentos sobre a superfície da lente, "glare", halos, hipocorreção e catarata(1,5,8). Em 1993, pela primeira vez, esta lente de "Collamer" foi implantada em olhos humanos na Europa para a correção de alta miopia(8-9). Entretanto, é importante ressaltar que os primeiros ensaios clínicos das lentes intra-oculares em olhos fácicos de outros materiais para correção de erros refrativos são datados da década de 50(4).
Este trabalho tem o objetivo de avaliar a eficácia, a previsibilidade e a segurança do implante de lente fácica de câmara posterior em pacientes com hipermetropia moderada e elevada.
MÉTODOS
Foram avaliados, retrospectivamente, os dados de 31 olhos (16 pacientes) submetidos ao implante de ICL no período de dezembro de 1996 a agosto de 2000, pelo mesmo cirurgião (Dr. Ricardo Guimarães), para correção refrativa em pacientes com hipermetropia. Os dados analisados foram os seguintes:
- sexo;
- idade;
- acuidade visual sem correção pré-operatória;
- acuidade visual com correção pré-operatória;
- refração dinâmica pré-operatória;
- refração estática pré-operatória;
- acuidade visual sem correção pós-operatória (um dia, 30 dias e 90 dias);
- refração dinâmica pós-operatória (um dia, 30 dias e 90 dias);
- complicações;
- outros procedimentos.
Este trabalho faz parte de um protocolo institucional de pesquisa do Hospital de Olhos de Minas Gerais, de caráter experimental e aprovado por uma comissão de ética médica interna.
Os pacientes foram informados sobre o caráter experimental do procedimento, riscos e benefícios, e concordaram em assinar um termo de consentimento.
A avaliação pré-operatória, de acordo com o que foi instituído pelo fabricante no protocolo, incluiu os seguintes exames:
- refração dinâmica e estática;
- medida da pressão intra-ocular;
- medida da profundidade da câmara anterior (ecógrafo A com sonda de contato);
- medida da espessura da córnea (paquímetro ultra-sônico);
- medida do diâmetro corneano (compasso);
- topografia corneana computadorizada de elevação – Orbscan (sistema de topografia corneana baseada na luz de fenda e disco de Plácido que mede as elevações e as curvaturas das superfícies anterior e posterior da córnea);
- biomicroscopia;
- fundoscopia;
- microscopia especular (microscópio especular computadorizado sem contato).
O objetivo refracional da cirurgia era a emetropia, levando-se em conta que esta lente corrige somente o componente esférico da ametropia.
As especificações da ICL para cada paciente foram determinadas em protocolo definido pelo fabricante, levando-se em conta os dados obtidos no exame pré-operatório.
A ICL é uma lente dobrável, em plataforma e com concavidade posterior para ser implantada na câmara posterior, entre a íris e o cristalino, com injetor próprio.
O diâmetro da lente para hipermetropia varia de 11,00 a 12,00 mm, com zona óptica de 4,8 a 5,8 mm e espessura central de aproximadamente 60 micra, dependendo do poder dióptrico da lente que pode variar de +3,00 a +17,00 dioptrias. Neste estudo foram utilizados dois modelos de lente: V2 e V3. O modelo V2 da ICL apresentava uma concavidade posterior muito acentuada o que provavelmente dificultava o aporte de nutrientes e a remoção de catabólitos do epitélio lenticular, assim sendo, foi substituída pelo modelo V3.
Com o objetivo de evitar o bloqueio pupilar pós-operatório, foram realizadas duas iridotomias com uma distância de 90° uma da outra através dos lasers de argônio e YAG, pelo menos uma semana antes da cirurgia, o que previne o depósito de pigmentos sobre a ICL.
Em apenas dois olhos (um paciente) foi realizada a anestesia tópica, nos demais, a anestesia utilizada foi o bloqueio peribulbar. A rotina para a preparação do paciente consistiu em sedação com midazolan (Dormonid®) 3ml intravenoso e cloridrato de fentanil 0,5 mg (Fentanil®) 1ml intravenoso. Para a dilatação da pupila utilizou-se uma gota dos seguintes colírios: cloridrato de proximetacaína (Anestalcon®), tropicamida (Mydriacyl®), cloridrato de fenilefrina (Fenilefrina®) e suprofeno (Procofen®). A anestesia peribulbar de 29 olhos foi realizada utilizando-se 6ml de cloridrato de lidocaína 2% com vasoconstritor (1:400.000). Na anestesia tópica utilizou-se cloridrato de bupivacaína 0,75% sem vasoconstritor, 20 gotas em 15 minutos. A redução da pressão intra-ocular foi obtida através a utilização do balão de Honan por 20 minutos.
Quanto à técnica cirúrgica, inicialmente duas incisões auxiliares eram realizadas afastadas 180° uma da outra e a 90° da incisão principal que era realizada no lado temporal ou no meridiano mais curvo com o objetivo de reduzir o astigmatismo, com 3,2 mm de extensão. A seguir, foi injetada substância viscoelástica de alto peso molecular (Healon®) generosamente dentro da câmara anterior. A ICL era removida do frasco e colocada no injetor fornecido pelo fabricante. Uma vez implantada na câmara anterior, a extremidade distal (footplates) da ICL e, posteriormente a proximal, eram cuidadosamente posicionadas atrás da íris. Uma espátula (ICL Manipulator, Katena Inc.) foi usada para a colocação da lente sob a íris. Um mantenedor de câmara anterior era posicionado em uma das incisões auxiliares e a substância viscoelástica era removida da câmara anterior e do espaço entre a lente e o cristalino com o sistema de irrigação/aspiração. Ao final do procedimento provocava-se a miose com carbachol (Miostat®) 0,01%, 1 ml diluído 1:1. Foi utilizada sutura para fechamento da incisão apenas naqueles casos cuja incisão era ampliada além de 3,2 mm com o objetivo de se corrigir o astigmatismo. O paciente era examinado na lâmpada de fenda algumas horas após a cirurgia para assegurar que a câmara anterior estivesse com a profundidade adequada, a lente bem posicionada e não houvesse resíduos de viscoelástico. Foi prescrito para uso tópico a associação antibiótico/corticóide (sulfato de neomicina, sulfato de polimixina B e dexametasona) inicialmente na freqüência de quatro vezes ao dia com redução de uma gota a cada semana. O exame completo pós-operatório era realizado no dia seguinte e com 1, 3, 6, 12, 24 e 36 meses após a cirurgia.
RESULTADOS
O método de análise estatística utilizado foi o T de Student para amostras pareadas. O grupo estudado era composto por 31 olhos de 16 pacientes, sendo que seis (37,5%) eram do sexo feminino e dez (62,5%) do sexo masculino. Destes pacientes, 15 tiveram a ICL implantada em ambos os olhos e um somente no olho direito. A idade variou de 25 a 44 anos com média igual a 34,2 anos.
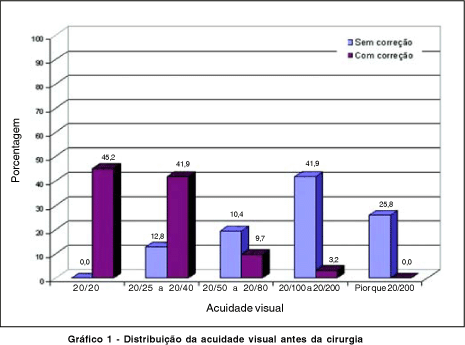
O gráfico 1 mostra a distribuição da acuidade visual com e sem correção antes da cirurgia. Pode-se observar que cerca de 68% dos olhos avaliados possuíam acuidade visual sem correção de 20/100 ou menos. Com o uso da correção mais de 45% atingiram visão 20/20 e outros 41,9% ficaram no intervalo entre 20/25 e 20/40, o que totaliza 87,1% dos casos.
O equivalente esférico médio na refração dinâmica pré-operatória foi de +5,39 dioptrias variando de +1,25 a +10,50 dioptrias (desvio padrão 2,27). Na refração estática pré-operatória o equivalente esférico médio foi de +5,44 dioptrias variando de +3,25 a +10,75 dioptrias (desvio padrão 1,89). No último exame pós-operatório o equivalente esférico médio na refração dinâmica foi de –0,44 dioptrias variando de -2,75 a +1,25 dioptrias (desvio padrão 0,89). A ametropia cilíndrica média pré-operatória era -1,14 dioptrias variando de 0 a -3,50 dioptrias (desvio padrão 0,97) e no pós-operatório, a média foi de –1,28 dioptrias, variando de 0 a -4,00 dioptrias (desvio padrão 1,03).
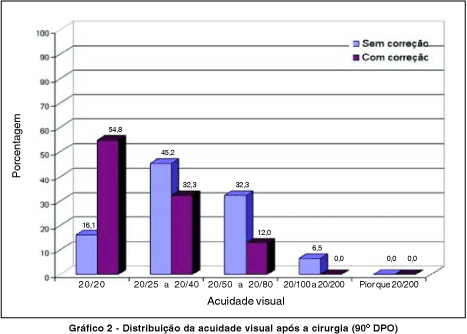
O gráfico 2 mostra a distribuição da acuidade visual com e sem correção após a cirurgia. Após a cirurgia, mais de 60% dos casos apresentaram visão 20/40 ou melhor sem correção. Com a correção, no pós-operatório, a proporção de olhos nesta faixa manteve-se 87,1%, como no pré-operatório, porém com 54,8% com visão 20/20.
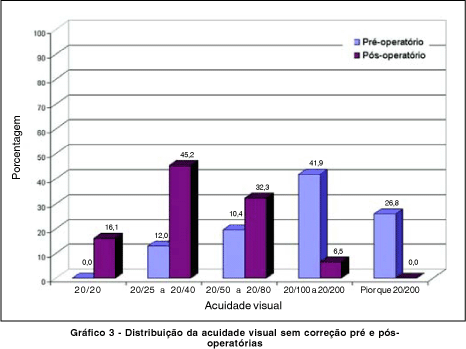
No gráfico 3 observa-se a comparação entre os grupos de acuidade visual sem correção antes e após a cirurgia. Registrou-se cerca de 68% dos casos com visão 20/100 ou pior no pré-operatório e mais de 61% com visão 20/40 ou melhor no pós-operatório.
Quanto à acuidade visual com correção antes e após a cirurgia, também encontramos uma distribuição semelhante como podemos observar no gráfico 4.
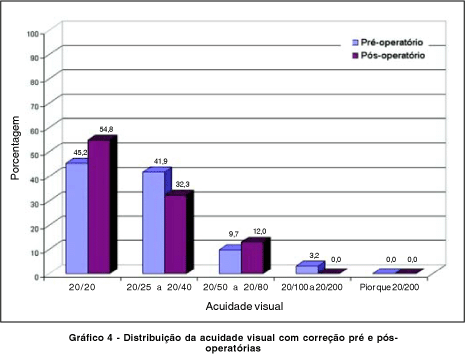
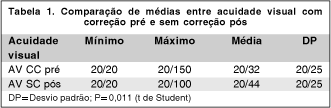
A tabela 1 mostra a comparação entre as acuidades visuais com correção pré-operatórias e sem correção pós-operatórias (p=0,011).
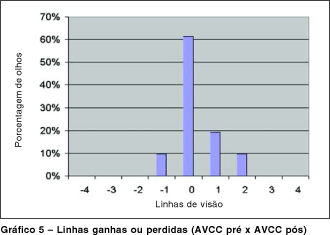
A análise da acuidade visual através da perda e do ganho de linhas de visão é um bom parâmetro para verificação da segurança do procedimento. Quando comparamos a acuidade visual sem correção pré e pós-operatórias, observa-se que não ocorreu perda de linhas de visão em nenhum dos casos e 20 (64,5%) olhos ganharam mais de três linhas de visão. Já, quando comparamos a acuidade visual com correção pré e pós-operatórias nota-se que três (9,7%) olhos perderam uma linha de visão, 19 (61,3%) olhos mantiveram a mesma acuidade visual, seis (19,3%) olhos ganharam uma linha de visão e em três (9,7%) olhos houve ganho de duas linhas de visão (gráfico 5). A tabela 2 mostra os dados clínicos dos pacientes.
COMPLICAÇÕES
Em nosso estudo, a complicação mais comum foi a presença de um leve depósito de pigmentos finos sobre a superfície anterior da lente, encontrado em 13 olhos (41,9%). Este achado não estava associado a qualquer queixa subjetiva de piora da visão e não houve alteração da pressão intra-ocular e constatação de depósitos no ângulo da câmara anterior.
A segunda complicação mais comum foi a queixa de "glare" no pós-operatório que foi relatada por três pacientes (18,7%) sem que houvesse qualquer alteração biomicroscópica que justificasse tal queixa.
Em um (3,2%) olho, durante o exame realizado no pós-operatório imediato, foi observado que a lente estava parcialmente capturada pela íris sendo indicado o reposicionamento da mesma e evoluindo com leve depósito de pigmentos finos sobre a superfície anterior da lente sem perda de linhas de visão.
Também em um (3,2%) olho foi detectada a presença de Seidel espontâneo no pós-operatório imediato que persistiu por 24 horas sendo, então, indicada a realização de sutura.
Mesmo com uma média de acompanhamento destes pacientes de 12,1 meses (variando de um mês a 41 meses), não constatamos a formação de opacificação do cristalino.
DISCUSSÃO
Os olhos hipermétropes, em geral, possuem segmentos anteriores relativamente pequenos, tornando assim, a cirurgia para implante de lente fácica de câmara posterior, um procedimento mais difícil(1,8,10).
Recentes estudos demonstraram um aumento na segurança do procedimento após a realização de duas iridotomias pré-operatórias(8,10) colocando, portanto, a cirurgia de implante da lente fácica de câmara posterior como mais uma opção para o arsenal dos cirurgiões refrativos para o tratamento da hipermetropia. Esta técnica cirúrgica apresenta algumas vantagens quando comparada a outros procedimentos como, por exemplo, sua reversibilidade (a lente pode ser removida ou substituída)(1-4), sua estabilidade (não depende do processo cicatricial para o resultado refrativo final)(3-4), boa qualidade de visão (não ocorre alteração na estrutura e no relevo corneano)(1,4) requer um investimento de custo reduzido (apesar do elevado custo da lente, não requer nenhum equipamento sofisticado)(3-4), além de preservar a acomodação do paciente(1-3,8).
Em contrapartida, por se tratar de um procedimento intra-ocular, tem maior risco para complicações como catarata, glaucoma e endoftalmite(1,4,7,10).
A lente fácica de câmara posterior corrigiu a hipermetropia em nosso grupo estudado. A análise mostrou uma melhora significativa no equivalente esférico dinâmico (p<0,01). Apesar de alguns olhos terem aceitado no pós-operatório lentes negativas, a média que era +5,39 ±2,25 dioptrias, ficou próxima de zero após a cirurgia (-0,44±0,89 dioptrias). Rosen et al. obtiveram resultado parecido em seu grupo de hipermétropes, oito dos seus nove pacientes ficaram entre -0,50 e +0,50 de equivalente esférico(1). Davidorf et al. também encontraram resultados semelhantes e ainda relataram que uma das limitações que interferem na previsibilidade do implante de lente fácica de câmara posterior para hipermetropia é o cálculo do valor dióptrico da lente cujas fórmulas ainda devem ser aperfeiçoadas(8). Este mesmo autor encontrou uma boa estabilidade da refração em 12 meses de acompanhamento pós-operatório(8).
A eficácia do procedimento pode ser verificada pela observação de que 61,3% dos olhos apresentaram acuidade visual sem correção pós-operatória de 20/40 ou melhor enquanto que, antes da cirurgia, 87,1% apresentavam esta mesma acuidade visual, porém com correção. De fato, houve uma diferença estatisticamente significativa na acuidade visual sem correção (p<0,01) antes e após a cirurgia. Quando comparamos as médias entre a acuidade visual com correção pré-operatória e a acuidade visual sem correção pós-operatória, encontramos uma diferença significativa, sendo que a visão corrigida antes da cirurgia era melhor, em média, que a acuidade visual sem correção após a cirurgia (p=0,011). Resultado semelhante também foi encontrado(8).
Quando analisamos a proporção de linhas ganhas ou perdidas, pode-se observar que o ganho de linhas da acuidade visual não corrigida foi muito significativo, sendo que em quase 65% dos olhos observou-se um ganho de mais de três linhas de visão e somente 3,2% mantiveram a mesma acuidade visual. Para a visão corrigida, a maioria (61,3%) manteve-se da mesma forma e houve perda de uma linha em aproximadamente 10% dos olhos sem nenhuma causa específica para esta perda. Outros autores(1,8) também encontraram um olho em que ocorreu perda de uma ou mais linhas de visão na acuidade visual pós-operatória com correção, sendo que, neste último a perda de linhas deveu-se à ocorrência de um glaucoma de ângulo fechado secundário.
Quanto à tentativa de redução do astigmatismo através da confecção da incisão principal no meridiano mais curvo, não foi observada uma diferença estatisticamente significativa comparando-se os valores antes e após a cirurgia (p=0,09).
No que diz respeito às complicações, a mais comum, de acordo com a literatura, era o bloqueio pupilar pós-operatório, que teve a sua incidência reduzida após a realização das iridotomias profiláticas(2,4,8,10). Em nosso estudo não ocorreram casos de bloqueio pupilar pós-operatório. Davidorf et al encontraram uma incidência de 12,5% deste tipo de complicação em olhos hipermétropes(8). Este mesmo autor, em seu estudo sobre lentes fácicas em olhos míopes, encontrou uma incidência de 4,8%. Esta diferença se deve, provavelmente, ao menor comprimento axial dos olhos hipermétropes(8). A propósito, olhos com câmara anterior menor que 2,8 mm apresentam uma contra-indicação absoluta ao implante de lente fácica(10).
Nossa complicação mais comum foi o depósito de pigmentos finos sobre a lente, encontrado em 41,9% dos olhos (13 olhos). Este depósito de pigmento está provavelmente relacionado com o procedimento cirúrgico uma vez que este depósito não é progressivo(8). Apesar da presença deste depósito, nenhum caso de glaucoma foi detectado, assim como em outros relatos da literatura(1,7-8,10). Entretanto, poderíamos encontrar casos de glaucoma pigmentar com o aumento do segmento pós-operatório. Um dos métodos para evitar estes depósitos seria adotar um prazo maior entre a realização das iridotomias e a cirurgia além da implementação da técnica não rotacional do implante da lente(8).
A nossa segunda complicação mais comum, a queixa de "glare", encontrada em seis olhos (19,3%) também foi relatada em outros estudos(1-2,8) sendo que um destes associou esta queixa com a presença de descentração da lente(8).
Em nosso estudo não encontramos casos de catarata após o implante da lente fácica. Fink et al encontraram três casos de catarata em uma série de 63 olhos(2). O principal fator de risco para a formação da catarata parece ser a proximidade entre a lente e o cristalino(2,4-5). Entretanto, outros mecanismos podem ser relacionados como o trauma do cristalino durante a implantação da lente, alterações do metabolismo lenticular causados pela presença da lente ou pelos restos de substância viscoelástica(1,4,10). Este tipo de complicação compromete o resultado da cirurgia mas pode ser corrigida através da remoção da ICL e a substituição do cristalino opacificado por uma lente de câmara posterior para afacia(4,10). A medida do diâmetro branco a branco do olho nos indica uma medida indireta da distância sulco a sulco(2), sendo, portanto, um importante exame pré-operatório cuja finalidade é auxiliar na determinação do diâmetro da lente que, caso não esteja adequado, a lente pode apoiar sobre o cristalino predispondo ocorrência de opacificação do cristalino(4).
Sanders et al. compararam os resultados do PRK e do implante de ICL para correção da hipermetropia baixa e concluíram que a previsibilidade entre os dois métodos é semelhante(10). Quanto maior o grau de hipermetropia a ser corrigido, piores eram a previsibilidade e a acuidade visual sem correção com o PRK. Assim como o PRK, quando se compara o LASIK e a ICL, a previsibilidade entre os dois procedimentos também é semelhante quando se trata de graus menores de hipermetropia. Na hipermetropia moderada a alta o implante de ICL mostrou melhor previsibilidade. Ao comparar a extração do cristalino transparente com o implante de ICL, o primeiro procedimento mostrou relevante segurança e eficácia. As limitações para este procedimento incluíam a dificuldade no cálculo do poder da lente e a perda da acomodação. A preservação da acomodação é a maior vantagem do implante de ICL sobre a extração do cristalino transparente(10).
Portanto, assim como nas publicações mundiais, nossos resultados foram satisfatórios quanto à eficácia, previsibilidade e segurança do procedimento para correção da hipermetropia. Entretanto, apesar dos bons resultados, um maior seguimento pós-operatório é necessário para melhor avaliação do procedimento quanto à sua estabilidade e as suas complicações tardias.
REFERÊNCIAS
1. Rosen E, Gore C. Staar Collamer posterior chamber phakic intraocular lens to correct myopia and hyperopia. J Cataract Refract Surg 1998;24:596-606.
2. Fink AM, Gore C, Rosen E. Cataract development after implantation of the Staar Collamer posterior chamber phakic lens. J Cataract Refract Surg 1999; 25:278-82.
3. Visessook N, Peng Q, Apple DJ, Gerl R, Schmickler S, Schoderbek RJ, Guindi A. Pathological examination of an explanted phakic posterior chamber intraocular lens. J Cataract Refract Surg 1999;25:216-22.
4. Guimarães RQ, Castro R, Navarro MP, Guimarães MR. Lente fácica de câmara posterior para correção da miopia. Arq Bras Oftalmol 2001;64:21-6.
5. Trindade F, Pereira F. Cataract formation after posterior chamber phakic intraocular lens implantation. J Cataract Refract Surg 1998;24:1661-3.
6. Brown DC, Grabow HB, Martin RG, Rowen SL, Shepherd JR, Williamson CH, Ziémba SL. Staar Collamer intraocular lens: clinical results from the phase I FDA core study.
7. Pershin KB, Pashinova NF. Refractive surgery for hyperopia. J Refract Surg 2000;16:S242-6.
8. Davidorf JM, Zaldivar R, Oscherow S. Posterior chamber phakic intraocular lens for hyperopia of +4 to +11 diopters. J Refract Surg 1998;14:306-11.
9. Zaldivar R, Davidorf JM, Oscherow S. Posterior chamber phakic intraocular lens for myopia of –8 to –19 diopters. J Refract Surg 1998;14:294-305.
10. Sanders DR, Martin RG, Brown DC, Shepherd J, Deitz MR, DeLuca M. Posterior chamber phakic intraocular lens for hyperopia. J Refract Surg 1999; 15:309-15.
Endereço para correspondência
Cristina Moreira Salera
Rua da Paisagem, 222
Belo Horizonte (MG) CEP 30161-970
e-mail: [email protected]
Recebido para análise em 10.07.2002
Versão revisada recebida em 06.05.2003
Aprovação em 09.05.2003
Este trabalho foi realizado no Hospital de Olhos de Minas Gerais - Clínica Dr. Ricardo Guimarães.