

Ana Carolina Punzi de Siqueira1; Myrna Serapião dos Santos2; Charles Costa de Farias2; Telma Regina Maria Pereira Barreiro2; José Álvaro Pereira Gomes2
DOI: 10.1590/S0004-27492010000500008
RESUMO
OBJETIVO: Avaliar a eficácia do uso das lentes de contato esclerais no manejo das sequelas oculares de pacientes portadores de síndrome de Stevens-Johnson. MÉTODOS: Foram avaliados, retrospectivamente, pacientes com sequelas oculares da síndrome de Stevens-Johnson que iniciaram o uso de lente de contato escleral. Os pacientes foram submetidos a avaliação subjetiva dos sintomas através de um questionário; exame oftalmológico (medida da acuidade visual, biomicroscopia, coloração da superfície ocular com colírio de fluoresceína, teste de Schirmer). RESULTADOS: Dez olhos de 7 pacientes foram analisados. A acuidade visual dos pacientes variou de movimentos de mão a 20/25. Todos os pacientes apresentavam algum grau de opacidade corneal e simbléfaro leve. A lente de contato escleral foi adaptada com sucesso em 90% dos olhos. Em todos estes casos os pacientes referiram melhora dos sintomas e da visão. Com relação aos achados biomicroscópicos observou-se melhora da hiperemia conjuntival e da ceratite, e diminuição da secreção mucosa em 90% dos olhos. CONCLUSÕES: Foi possível uma adaptação bem sucedida da lente de contato escleral em grande parte dos pacientes, com melhora dos sintomas e da acuidade visual provavelmente consequentes à melhora da regularização da superfície ocular. As lentes de contato esclerais representam uma importante e acessível alternativa para a redução da limitação ocasionada pelos danos sequelares da síndrome de Stevens-Johnson.
Descritores: Lente de contato; Esclera; Olho seco; Síndrome de Stevens-Johnson
ABSTRACT
PURPOSE: To evaluate the efficacy of scleral contact lenses use on the management of ocular sequelae from Stevens-Johnson syndrome patients. METHODS: In a retrospective study, patients who suffered sequelae of Stevens-Johnson syndrome and started the use of scleral contact lenses were followed. Patients were submitted to an evaluation of symptoms through a questionnaire; ophthalmologic exam (visual acuity measurement, biomicroscopy, ocular surface staining with fluorescein drops, Schirmer test). RESULTS: Ten eyes of seven patients were analyzed. Visual acuity varied from hand movements to 20/25. All patients presented some degree of corneal opacity and slight symblepharon. In patients whose adaptation to scleral contact lenses was successful (90%), they all refered improvement of symptoms and sight. As for the biomicroscopic findings it was observed an improvement of conjunctival hyperemia and keratitis and a reduction of the mucous secretion in 90% the cases. CONCLUSIONS: A successful adaptation to scleral contact lenses was feasible on most patients, with relief of symptoms and better visual acuity, probably due to regularization of the surface. Scleral contact lenses represent an important and accessible alternative to reduce the limitations inferred by the damages from Stevens-Johnson syndrome.
Keywords: Contact lenses; Sclera; Dry eye; Stevens-Johnson syndrome
INTRODUÇÃO
A síndrome de Stevens-Johnson, também chamada de eritema multiforme maior, faz parte de um conjunto de alterações de pele e mucosas(1) desencadeada por reação de hipersensibilidade tipo 3 após uso de determinadas drogas (por exemplo, as sulfonamidas, anti-inflamatórios, penicilina, barbitúricos, alopurinol e vacinas) ou contato com micro-organismo (Mycoplasma pneumoniae, vírus como Herpes simplex, entre outros). O quadro clínico é acompanhado por comprometimento sistêmico com febre, vômitos, cefaléia e prostração e pode durar até seis semanas. Pode ainda se apresentar sob a forma de necrólise epidérmica tóxica (NET) ou síndrome de Lyell, entidade rara caracterizada por necrose extensa da epiderme(2). O comprometimento ocular inicia-se com conjuntivite catarral ou mucopurulenta bilateral(3). Após o quadro agudo, surgem cicatrizes conjuntivais e olho seco. Nos casos mais graves, podem ocorrer alteraçõs palpebrais (como por exemplo, triquíase e entrópio), simbléfaro, deficiência límbica, neovascularização e até queratinização corneal, comprometendo a acuidade visual dos pacientes(4).
Não há um tratamento específico na fase aguda. Recomenda-se higiene palpebral, lubrificantes, corticosteróide e antibioticoterapia profilática tópica. Corticosteróide e imunossupressão sistêmicos são controversos. Para os quadros crônicos, medidas adjuvantes, como lubrificação ocular e epilação de cílios, podem ajudar(4). Correção cirúrgica das alterações palpebrais é importante, assim como tarsorrafia para diminuir a evaporação lacrimal. O transplante de membrana amniótica na fase aguda pode auxiliar na redução da inflamação e suas sequelas(5). Nos quadros com comprometimento corneal, outros procedimentos, como transplante de células tronco do limbo, transplante de córnea e transplante de membrana amniótica, podem ser necessários(4). No entanto, o prognóstico, principalmente nos casos com olho seco severo, continua reservado.
Uma opção terapêutica não invasiva para casos de síndrome de Stevens-Johnson na fase crônica é o uso de lente de contato escleral, a qual é composta por uma porção óptica que recobre a córnea e uma porção escleral(6-7). Além da função óptica, protege do trauma palpebral e dos cílios e forma uma câmara úmida, mantendo a córnea lubrificada por um tempo maior. Sua centração independe da topografia corneal, o que facilita a adaptação em córneas irregulares. Além de ser indicada em casos de olho seco severo, também pode ser usada em ectasias corneais (como ceratocone e degeneração marginal pelúcida) e outras doenças que afetam as pálpebras e a superfície ocular(6).
MÉTODOS
PACIENTES
Foram avaliados retrospectivamente todos os pacientes portadores de sequelas oculares de síndrome de Stevens-Johnson no Ambulatório de Córnea e Doenças Externas Oculares da Universidade Federal de São Paulo (UNIFESP), que iniciaram o uso da lente de contato escleral. Estes pacientes foram acompanhados durante um ano.
Os critérios de inclusão foram um ou mais dos que seguem:
História de síndrome de Stevens-Johnson diagnosticada na UNIFESP ou em outro serviço de referência;
Ausência de opacidade corneal total que comprometesse toda a espessura da córnea;
Presença de olho seco severo diagnosticado com teste de Schirmer (<5 mm em 5 minutos);
Presença de alterações palpebrais (entrópio, triquíase, simbléfaro leve e queratinização da margem palpebral);
Presença de sintomas relacionados a olho seco e alterações palpebrais (dor, secreção ocular, lacrimejamento, sensação de corpo estranho, fotofobia e baixa da acuidade visual).
Foram excluídos os casos com opacidade corneal total, infecção ocular, defeito epitelial, acuidade visual melhor que 20/40 e simbléfaro que impossibilitasse a adaptação da lente de contato escleral.
LENTE DE CONTATO ESCLERAL
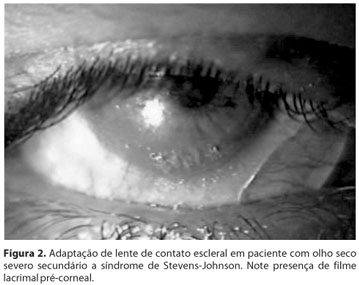
As lentes de contato esclerais foram obtidas de um único fornecedor e adaptadas por este mesmo fornecedor (Froillens, São Paulo), sendo confecciondas com polimetilmetacrilato ou fluorcarbonato (Figura 1). Os diâmetros das lentes esclerais variaram de acordo com a superfície ocular, a partir de 18 mm. A adaptação foi realizada artesanalmente pelo protético, de modo personalizado, de acordo com as características do olho (fenda palpebral, curvaturas, simbléfaro) (Figura 2). Nos casos das lentes de polimetilmetacrilato, foram feitas pequenas fenestrações, em geral de 2 a 6, a fim de promover maior oxigenação e lubrificação ocular. Foram adaptadas 3 lentes de fluorcarbonato e 7 de PMMA. Quando indicada, foi realizada sobrerrefração e a lente foi reconfeccionada com a refração encontrada.

AVALIAÇÃO SUBJETIVA DOS SINTOMAS
Os pacientes responderam a um questionário que avaliou a presença ou não de sintomas como dor, secreção ocular, lacrimejamento, sensação de corpo estranho, fotofobia e baixa da acuidade visual.
AVALIAÇÃO OFTALMOLÓGICA
Na avaliação oftalmológica, os pacientes foram submetidos aos seguintes exames:
1) Medida da acuidade visual sem correção, com estenopeico e com lente de contato escleral.
2) Biomicroscopia do segmento anterior e da superfície ocular externa: foram avaliadas a presença das seguintes alterações:
Entrópio, triquíase, queratinização da margem palperal, cicatrização de pontos lacrimais e ductos glandulares e simbléfaro;
Hiperemia conjuntival e injeção ciliar;
Presença de secreção;
Alterações corneais: defeito epitelial, opacidades e irregularidades.
3) Coloração da superfície ocular externa com fluoresceína:
Os pacientes foram submetidos à coloração da superfície ocular com fluoresceína 0,5% (Allergan, Brasil). Após a instilação do colírio de fluoresceína no fórnice inferior, foi observado o padrão de coloração com auxílio da luz azul de cobalto (localização e intensidade) da conjuntiva nasal e temporal e da córnea.
4) Teste de Schirmer I:
Em todos os pacientes foi realizado o teste de Schirmer I, para o qual utilizamos um papel filtro com 35 mm de comprimento e 5 mm de largura, que foi colocado em terço lateral da pálpebra inferior no fundo de saco conjuntival. Os pacientes foram orientados a manter os olhos fechados. Após 5 minutos, foram retiradas as tiras de papel filtro e foi feita a medida da irrigação lacrimal usando escala milimetrada.
- Positivos para olho seco: para valores inferiores ou iguais a 5 mm;
- Suspeitos para olho seco: para valores de 6 a 10 mm;
- Negativos para olho seco: para valores maiores que 10 mm.
RESULTADOS
Foram avaliados 10 olhos de 7 pacientes em uso de lente de contato escleral. A acuidade visual dos pacientes variou de movimentos de mão a 20/25. Destes pacientes, todos apresentavam algum grau de opacidade corneal e simbléfaro leve. Sete olhos (70%) apresentavam neovascularização corneal, 9 olhos apresentavam simbléfaro (90%) e 1 olho (10%) apresentava triquíase (Tabela 1).
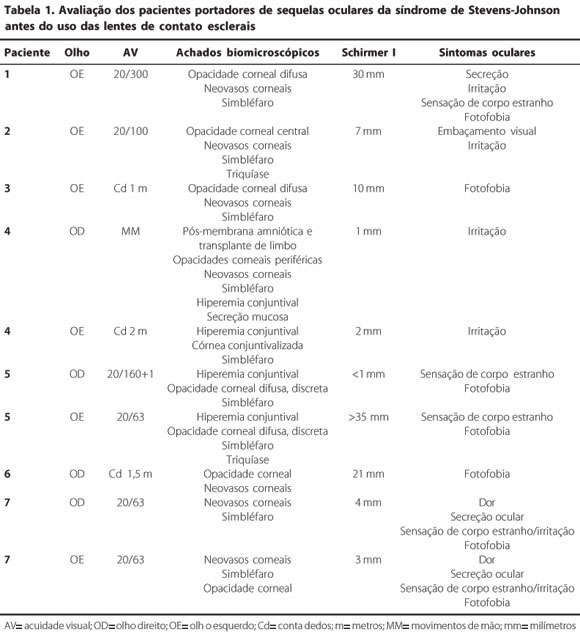
As principais queixas dos pacientes antes do uso das lentes de contato esclerais foram: irritação ocular em 6 olhos (60%), fotofobia em 6 olhos (60%), sensação de corpo estranho em 5 olhos (50%), secreção em 3 olhos (30%) e embaçamento visual em 1 olho (10%) (Tabela 1).
Algumas medidas foram tomadas para melhorar a superfície ocular e facilitar a adaptação das lentes de contato esclerais. Destacam-se recobrimento da superfície ocular com membrana amniótica em 2 olhos, transplante de limbo em 2 olhos, lise de simbléfaro em 4 olhos, oclusão dos pontos lacrimais em 1 olho, e transplante de glândula salivar em ambos os olhos de um mesmo paciente (Tabela 2).
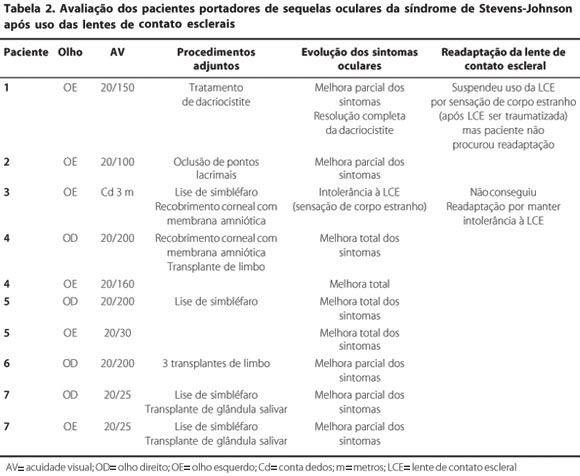
Após a adaptação das lentes de contato esclerais, observou-se as seguintes intercorrências: um paciente apresentou intolerância à lente de contato escleral, mesmo após lise de simbléfaro, e teve que interromper seu uso (10%); um olho de um paciente apresentou dor e hiperemia ocular, sendo necessária readaptação da lente de contato (10%); um paciente apresentou dacriocistite, que foi tratada, havendo resolução completa do quadro (Tabela 2).
Do total de 10 olhos, a adaptação das lentes de contato esclerais foi possível em 9 deles (90%), sendo que todos referiram melhora dos sintomas e da visão (Tabela 2). À biomicroscopia, observou-se melhora da ceratite e da hiperemia conjuntival, e diminuição da secreção mucosa em todos os pacientes.
DISCUSSÃO
Adolf Eugen Fick projetou as primeiras lentes de contato com propósito óptico para correção de distorções corneais em 1888(7). No entanto, sua adaptação só se tornou possível com o advento do polimetilmetacrilato (PMMA) após a segunda Guerra Mundial, em 1945. Em casos de ectasias periféricas extremas, alterações palpebrais importantes e olho seco severo, indica-se adaptação de lentes de contato maiores, adaptadas na esclera. Essas lentes, além de melhorarem a acuidade visual, promovem a retenção de uma reserva lacrimal pré-corneal com total proteção contra o meio externo, margens palpebrais e cílios, extremamente desejável nos casos das ceratoconjuntivites cicatrizantes(8-9). Num estudo realizado na "The Boston Foundation for Sight", os autores descreveram melhora da visão e redução da dor e fotofobia em olhos com alterações severas da superfície ocular, evitando realização de procedimentos cirúrgicos, como transplante de córnea(9-10).
Nessa série de casos de pacientes portadores de sequelas oculares de síndrome de Stevens Johnson, destacamos a alta porcentagem de adaptação bem-sucedida das lentes de contato esclerais, com melhora dos sintomas de irritação ocular, secreção e fotofobia em 85% dos casos. O Laboratório de Imunologia Hilles do Departamento de Oftalmologia, em Massachusetts, em pesquisa sobre uso de lentes de contato esclerais em pacientes portadores de alterações severas da superfície ocular, verificou que a indicação mais comum do seu uso foi na síndrome de Stevens-Johnson (71%)(7). Dos pacientes que eles avaliaram, 92% reportaram melhora na qualidade de vida devido à redução de fotofobia e desconforto(7).
Além da melhora dos sintomas, a maioria dos nossos pacientes referiu diminuição do embaçamento e melhora da visão, o que pudemos constatar com a melhora da acuidade visual nos casos. Esse aspecto correlaciona-se com a melhora da qualidade da superfície ocular em função das lentes de contato esclerais promoverem lubrificação, oxigenação, e consequentemente regularização da superfície ocular.
Procedimentos cirúrgicos adjuvantes, como oclusão de pontos lacrimais, lise de simbléfaro, recobrimento da superfície ocular com membrana amniótica, transplantes de limbo e transplante de glândulas salivares foram realizados em nossos pacientes para melhorar as condições da superfície ocular e facilitar a adaptação das lentes de contato esclerais, assim como no estudo de Massachusetts(7). Esses procedimentos também devem ter contribuído para a melhora dos sintomas e da acuidade visual. Analisando o estudo realizado pela "The Boston Foundation for Sight" com lentes de contato esclerais em olhos com alteração severa da superfície ocular, observou-se que estas lentes promoveram restabelecimento de defeitos epiteliais persistentes refratários a outros tratamentos e preveniram a recorrência desses defeitos epiteliais em córneas com deficiência límbica e em córneas neurotróficas(9). Embora dois dos nossos pacientes necessitasse de transplante de limbo durante o seguimento, nos outros casos notamos melhora importante da superfície ocular, que acompanhou a melhora dos sintomas e da acuidade visual. Ambos os olhos de um mesmo paciente foram submetidos a transplante de glândula salivar e o paciente evoluiu com melhora dos sintomas. Neste paciente a acuidade visual passou de 20/63 em cada olho para 20/25. Esse resultado pode ter sido influenciado pelo incremento da lubrificação pela glândula salivar transplantada. No entanto, acreditamos que a lente de contato escleral teve participação fundamental na melhora dos sintomas e da acuidade visual, uma vez que também contribui para melhor lubrificação e correção do astigmatismo irregular corneal.
As primeiras lentes esclerais de polimetilmetacrilato (PMMA) eram vedadas, criando um ambiente anaeróbico quando o oxigênio da lágrima se extinguia. Com o objetivo de criar um fluxo lacrimal oxigenado sobre a córnea, surgiram com Ezekiel, em 1983, as lentes de contato esclerais fenestradas. Estas tinham o inconveniente da formação de bolhas no espaço retrolental, causando desconforto visual entre outras complicações. Schein et al.(10) descreveu em 1990 o uso da lente escleral gás-permeável não ventilada com material altamente permeável a oxigênio, evitando os inconvenientes das fenestrações.
As lentes de contato esclerais por nós utilizadas foram confeccionadas artesanalmente pelo protético. Para tal, o paciente necessitava ir até o laboratório, onde era realizada a adaptação personalizada. Notamos que, mesmo lentes de contato de PMMA bem adaptadas e que permitiam troca do filme lacrimal pré-corneal, possibilitavam melhora dos sintomas e da acuidade visual, assim como as lentes de material gás-permeável. As vantagens aparentes residem no menor custo, melhor visão e, aparentemente, menor formação de secreção.
Diante das graves consequências das ceratoconjuntivites cicatrizantes, em especial da síndrome de Stevens-Johnson, também agravadas pelo afastamento do convívio social e do mercado de trabalho pessoas em plena idade produtiva, tornam-se importantes medidas de fácil acesso que possam melhorar a visão e qualidade de vida desses pacientes. Lembramos a dificuldade em se manter os resultados a longo prazo de procedimentos cirúrgicos para reconstrução da superfície ocular e das ceratopróteses nesses pacientes(11-12). No sentido de minimizar esse quadro, as lentes de contato esclerais representam uma importante e acessível alternativa para redução da limitação ocasionada pelos danos desta doença.
REFERÊNCIAS
1. Neves RA, Foster CS. Ceratoconjuntivites cicatriciais. In: Belfort Júnior R, Kara-José N. Córnea: clínica-cirúrgica. São Paulo: Roca; 1996. p.304-6.
2. Cabral L, Diogo C, Riobom F, Teles L, Cruzeiro C. Necrólise epidérmica tóxica (Síndrome de Lyell): uma patologia para as unidades de queimados. Acta Med Port. 2004;17(2):129-40.
3. Dantas PE. Conjuntivites cicatriciais. Doenças externas oculares e córnea. Rio de Janeiro: Cultura Medica;1999. p.226-32.
4. Gould HL. Therapeutic effect of flush fitting scleral lenses and hydrogel bandage lenses. Int Surg. 1973;58(7):469-72.
5. Ricardo JRS, Barros SL, Santos MS, Souza LB, Gomes JAP. Transplante de membrana amniótica em casos agudos graves de queimadura ocular química e síndrome de Stevens- Johnson. Arq Bras Oftalmol. 2009;72(2):215-20.
6. Romero-Rangel T, Stavrou P, Cotter J, Rosenthal P, Baltatzis S, Foster CS. Gas-permeable scleral contact lens therapy in ocular surface disease. Am J Ophthalmol. 2000;130(1):25-32.
7. Pullum K, Buckley R. Therapeutic and ocular surface indications for scleral contact lenses. Ocul Surf. 2007;5(1):40-8. Review.
8. Cotter JM, Rosenthal P. Scleral contact lenses. J Am Optom Assoc. 1998;69(1):33-40.
9. Gomes JA, Santos MS, Ventura AS, Donato WB, Cunha MC, Höfling-Lima AL. Amniotic membrane with living related corneal limbal/conjunctival allograft for ocular surface reconstruction in Stevens-Johnson syndrome. Arch Ophthalmol. 2003;121(10):1369-74.
10. Schein OD, Rosenthal P, Ducharme C. A gas-permeable scleral contact lens for visual rehabilitation. Am J Ophthalmol. 1990;109(3):318-22.
11. Santos MS, Gomes JA, Hofling-Lima AL, Rizzo LV, Romano AC, Belfort R Jr. Survival analysis of conjunctival limbal grafts and amniotic membrane transplantation in eyes with total limbal stem cell deficiency. Am J Ophthalmol. 2005; 140(2):223-30.
12. Sayegh RR, Ang LP, Foster CS, Dohlman CH. The Boston keratoprothesis in Stevens-Johnson syndrome. Am J Ophthalmol. 2008;145(3):438-44.
Endereço para correspondência:
Ana Carolina Punzi de Siqueira
Rua Bartolomeu de Gusmão, 302 - Apto. 61
São Paulo (SP) - CEP 04111-020
E-mail: [email protected]
Recebido para publicação em 04.06.2009
Última versão recebida em 24.08.2010
Aprovação em 20.10.2010
Trabalho realizado no Departamento de Oftalmologia da Universidade Federal de São Paulo - UNIFESP.